Что такое Эпилепсия, какие причины ее возникновения, симптомы, первая помощь при эпилептическом приступе, диагностика и лечение? Все об эпилептических припадках на сайте alter-zdrav.ru.
Что такое Эпилепсия, какие причины ее возникновения, симптомы, первая помощь при эпилептическом приступе, диагностика и лечение? Все об эпилептических припадках на сайте alter-zdrav.ru.
Эпилепсия, она же падучая болезнь, известна давно, но лишь недавно ее перестали сравнивать с сумасшествием и одержимостью.
- Эпилепсия – что это такое
- Что может вызвать приступ эпилепсии — основные причины
- Как распознать приближение приступа эпилепсии
- Диагностика эпилепсии
- Первая помощь при приступе эпилепсии
- Чего нельзя делать при приступе эпилепсии
- Первая помощь при эпилептическом припадке
- Памятка для больного эпилепсией
- Как лечат эпилепсию
- Показания для консервативного лечения эпилепсии
- Принципы фармакотерапии эпилепсии
- Выбор противосудорожных препаратов для лечения эпилепсии
- Основные противоэпилептические препараты
- Этапы противоэпилептического лечения
- Подбор препарата и режима дозировки
- Поддержка ремиссии
- Постепенная отмена АЭП
- Хирургическое лечение эпилепсии
Эпилепсия – что это такое
Эпилепсия – следствие поражения нервной системы, проявляющаяся внешне в виде периодических припадков. Они сопровождаются судорогами и конвульсиями, после чего может случиться обморок или наступить состояние, близкое к коме.
Эпилептический припадок может случиться с каждым, в особой группе риска — дети от 2 и до 14 лет.
Эпилептический приступ может случиться лишь однажды и ни разу больше не повториться или же стать привычным спутником обычной жизни. Среди взрослого населения земли минимум 2% хотя бы раз в жизни испытывало приступ эпилепсии.
Из этого количества больных эпилепсией только у четверти находят причину припадка с помощью магнитно-резонансной томографии или электроэнцефалографии, чаще это фиброз головного мозга или любая другая патология электрической его деятельности. Это бывают последствие черепно-мозговой травмы, родовой травмы.
Существует определенная доля эпилептиков, ставших таковыми из-за осложнений простудных и вирусных заболеваний – например, менингита. Вызывают болезнь и паразиты, проникающие в головной мозг.
Иногда эпилепсия наследуется, но, если в мозгу повреждений не найдено и никто из родственников ею прежде не страдал, заболевание называется идиопатическим. Фактически, это признание врачей в том, что болезнь есть, а ее причину найти нельзя.
Идиопатический тип эпилепсии чаще проявляется у несовершеннолетних граждан в возрасте до 14 лет. Особо выделяют приступы у малышей до 2 лет, так как у них все же есть объективная причина – порок развития мозга, критично высокая температура тела или серьезный порок обмена веществ. А вот приступы у людей старше 25 развиваются после инсультов, травм, развития опухолей.
Что может вызвать приступ эпилепсии — основные причины
Среди причин возникновения приступа эпилепсии врачи обычно называют:
- Повторяющиеся вспышки света и цвета;
- Повторяющиеся звуки;
- Яркие сменяющиеся картинки, видеоэффекты;
- Прикосновения к некоторым частям тела;
- Отравление любого рода;
- Прием алкоголя, наркотических средств;
- Прием некоторых видов лекарств;
- Кислородное голодание;
- Гипогликемический приступ – падение в крови уровня сахара.
Интересно, что последние три причины способны вызвать эпилептический припадок даже у совершенно здорового человека. К сожалению, в нашей жизни все вышеперечисленные пункты попадаются в избытке, поэтому полностью уберечь эпилептика, особенно маленького, нельзя.
Стробоскопы на танцевальных вечеринках, популярная музыка, фильмы и видеоигры, реклама магазинов на улице, духота в помещении, лечение определенными медикаментами, диеты и нерегулярное питание, загрязнение окружающей среды и толчея в общественном транспорте в час пик – всё это повышает риск того, что припадок эпилепсии случится прямо здесь и сейчас.
Почему это происходит? Считается, что мозговая ткань эпилептиков обладает куда большей чувствительностью. Так что стандартные сигналы для здорового человека безвредны, а для больных эпилепсией любой химический раздражитель, в том числе, выделяемый самим организмом, становится причиной припадка.
Как распознать приближение приступа эпилепсии
Часто эпилептик и его окружение и не подозревают о недуге ровно до первого припадка. В первый раз бывает достаточно сложно установить его причину и конкретный раздражитель, но вот признаки приближения приступа эпилепсии практически у всех одинаковы:
- Головная боль за несколько дней до припадка;
- Нарушение сна;
- Нервозность и раздражительность;
- Плохой аппетит;
- Плохое настроение.
Если эпилептические припадки случаются с пациентов довольно часто, лучше проводить время с кем-то, кто способен помочь. Иначе стоит носить специальные опознавательные знаки (например, браслет эпилептика), которые помогут врачам и случайным помощникам понять, что это именно эпилепсия.
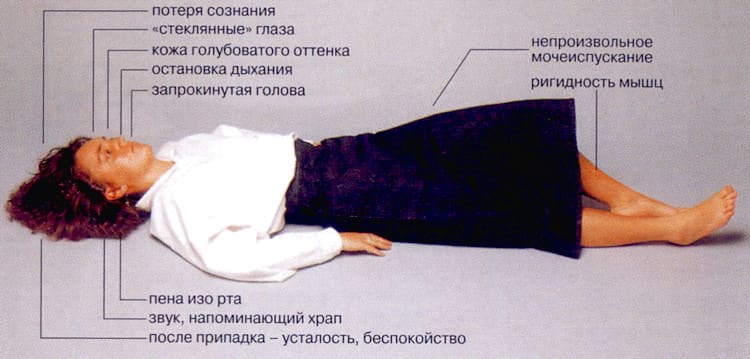
Самое страшное в заболевании «эпилепсия» – после припадка человек часто не помнит о нем, только жалуется на усталость, вялость. Во время судорог у него напряжены мышцы и отсутствует реакция на что бы то ни было – не расширяются/сужаются зрачки, больной не слышит звуков и не реагирует на прикосновения и даже на боль.
Но это признаки при полноценном приступе, а бывают еще так называемые малые эпилептические припадки – в это время человек не падает, но у него случается обморок, лицо судорожно подергивается, больной делает странные и несвойственные ему вещи, повторяет одно движение много раз. После малого припадка эпилептик также ничего не помнит о происходившем и ведет себя как ни в чем не бывало.
Приступы эпилепсии различаются по расположению пораженных областей мозга:
- Фокальный – малый очаг поражения в мозгу;
- Генеральный – поражен весь мозг;
- Височный – поражена область, отвечающая за чувства, например, обоняние;
- Психический – в сочетании с психическими отклонениями;
- Джексоновский – припадок начинается с одной части тела;
- Психомоторные – предшествующая потеря ориентации в пространстве, спутанность сознания;
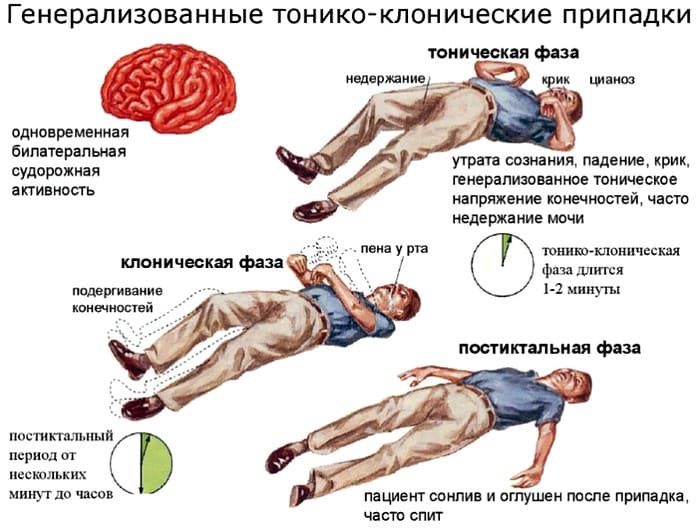
- Конвульсивные или тонико-клонические – непосредственно большие приступы, которые принято считать эпилептическими, сопровождаются судорогами.
Так что, если человек застыл, смотрит стеклянными глазами в одну точку, у него немного дергается лицо, и он не реагирует ни на что, но не падает и не дергается – это малый приступ или абсанс.
Если пациент падает в обморок, у него начинаются судороги, резко поворачивается голова, сжимаются зубы и он непроизвольно писается, но после этого приходит в себя – это конвульсивный или судорожный приступ эпилепсии.
Если судороги не прекращаются, а симптомы усугубляются – это эпилептический статус, особое состояние сильного воздействия электрической активности на мозг. В этом случае следует немедленно вызвать скорую помощь и приложить все усилия, чтобы во время конвульсий больной не травмировал себя. Без медицинской помощи при эпилептическом статусе возможен летальный исход.
Диагностика эпилепсии
По одному припадку ни один врач не поставит диагноз. Их должно случиться как минимум два, и у пациента не должно быть других болезней, которые могут проявляться в виде приступов.
- К сожалению, главная группа риска – подростки, среди них эпилепсия проявляется особенно часто и сильно.
- Вторая группа риска, как ни странно – пожилые люди старше 60 лет.
- Человек среднего возраста имеет наименьшие шансы стать эпилептиком, если у него не было черепно-мозговых травм и инсультов.
- Маленькие дети до двух лет подвержены разовым припадкам, схожим по симптомам с эпилептическими, но диагноз почти никогда не подтверждается.
Диагностика эпилепсии происходит только после полного обследования пациента и анализа других его заболеваний. На основании полученных данных и сбора устного анамнеза о возможных сходных заболеваниях среди родственников, после двух и более припадков диагноз подтверждается или отменяется.
В качестве наиболее важных исследований выступают компьютерная и магнитно-резонансная томография и электроэнцефалография, электрокардиография. Также наиболее тщательно проверяют работу почек, печени, делают биохимический анализ крови. Наиболее редкое и серьезное исследование при подозрении на эпилепсию – люмбальная пункция для выявления поразившей мозг инфекции.
Специфика постановки диагноза эпилепсии такова, что обычно сам больной почти ничего не способен сообщить доктору достоверно о своем состоянии, так как он обычно не помнит ничего, что происходило во время припадка. Поэтому очень важно для врача выслушать подробности от их свидетеля.

Эпилепсия – заболевание тяжелое, но распространенное. По статистике, им страдают около 1% людей во всех странах мира, вне зависимости от качества жизни. Поэтому вероятность, даже не страдая этим заболеваниям, стать свидетелем припадка, достаточно высока. И в такой момент важно не растеряться, а суметь оказать грамотную помощь.
Первая помощь при приступе эпилепсии
Типичный приступ эпилепсии выглядит следующим образом: человек падает, все мышцы напрягаются и начинаются судорожные подергивания конечностями. Глаза остекленевшие, закрытые или закатанные. Дыхание судорожное, прерывистое, может на одну-две минуты остановиться. Первая фаза длится 3-5 минут, редко больше. На второй фазе мышцы расслабляются, возможно непроизвольное мочеиспускание. Эта фаза длится 5-10 минут, затем человек постепенно приходит в сознание.
Если вы стали свидетелем такого приступа эпилепсии, самое важно в такой момент – сохранять спокойствие. В большинстве случаев они не несут непосредственной угрозы здоровью и жизни человека, главное – исключить некоторые факторы риска:
- По возможности следует смягчить падение человека.
- Желательно убрать предметы, которыми эпилептик может непроизвольно травмироваться во время приступа: горячее, твердые предметы, острые и так далее.
- Необходимо посмотреть на часы, чтобы засечь время начала припадка.
- По возможности желательно зафиксировать голову или подложить под ней что-то мягкое. Для этого можно положить её себе на колени и мягко придерживать или же положить под неё свернутый валиком свитер, кофту, куртку.
- Если приступу сопутствует обильное слюноотделение, то голову желательно повернуть на бок, чтобы пострадавший не подавился слюной.
- Если во время приступа эпилепсии зубы не сомкнуты, между ними можно положить платок или другу ткань, чтобы избежать повреждения зубов.
- Когда судороги закончились, но человек ещё не пришел в сознание, следует удерживать его, не давать вставать и ходить.
- Пока он находится без сознания, следует повернуть голову на бок, чтобы исключить непроизвольное западение корня языка, а также исключить вероятность захлебнуться слюной или рвотными массами в случае рвоты.
- После того, как человек начал приходить в себя, нужно задать ему несколько вопросов, чтобы убедиться, что он находится в сознании: как его зовут, какой день недели, месяц, год.
- Если пострадавший вам не знаком, посмотрите, есть ли у него медицинский браслет или другой опознавательный знак с указанием диагноза и телефонами людей, которым можно позвонить в экстренной ситуации.
- Первая медицинская помощь при приступе эпилепсии позволяет устранить возможные риски.
- Припадок, хоть и выглядит со стороны страшно, непосредственной угрозы жизни не несет. Самая большая опасность – это травмы головы при ударах о землю или расположенные рядом твердые предметы.
Чего нельзя делать при приступе эпилепсии
Во время приступа эпилепсии важно не столько делать правильные действия, сколько не делать неправильных:
- Нельзя пытаться разжать зубы во время припадка. Так можно повредить эмаль или слизистую оболочку полости рта. Никакой практической пользы это не несет: во время судорожной фазы все мышцы, включая отвечающие за язык, напряжены, и запасть он не может. Во время второй фазы достаточно повернуть голову на бок.
- Нельзя силой удерживать человека во время приступа. Он не ощущает боли и может случайно повредить мышцы или связки. Достаточно придержать голову или подложить под неё что-то мягкое.
- Нельзя переносить или передвигать человека во время эпилептического припадка. Это бывает причиной травмы. Исключение – когда место является угрозой для жизни: край обрыва, проезжая часть, вода.
- Нельзя пытаться напоить человека во время приступа эпилепсии, давать ему какие-то лекарства.
- Нельзя бить по лицу, кричать, тормошить, стараясь привести в чувства.
- Нельзя делать искусственное дыхание или непрямой массаж сердца.
Именно эти ошибки чаще всего совершают случайные свидетели эпилептических припадков.
Первая помощь при эпилептическом припадке
Нужно ли вызывать скорую помощь во время приступа эпилепсии?
Часто случайные свидетели приступа эпилепсии начинают вызывать скорую помощь, тогда как это является необязательным. Судорожный припадок, если он происходит не в первый раз, непосредственной угрозы жизни не представляет. Скорее всего, он закончится ещё до того, как появится скорая помощь, а ваш вызов помешает бригаде вовремя приехать на другой, более критический случай.
Но все же, в некоторых случаях при эпилепсии помощь врача требуется:
- Если приступ произошел впервые.
- Если есть вероятность, что это не эпилептический припадок.
- Если у больного высокая температура.
- Если больной во время припадка ударился головой.
- Если припадок длится более 5-7 минут.
- Если после окончания судорог он не приходит в сознание в течение получаса.
- Если в течение часа после первого начался второй приступ.
- Если приступ случился у ребенка или беременной женщины.
- Если у больного затруднено дыхание.
В таких случаях присутствует угроза жизни человека, а значит, потребуется квалифицированная медицинская помощь. И если первая помощь при эпилепсии оказывается на месте, помимо этого требуется профессиональное обследование.
Информационный браслет поможет врачу или случайному свидетелю припадка сориентироваться.
Памятка для больного эпилепсией
Люди, страдающие эпилепсией, должны помнить, что приступ случается внезапно. Поэтому необходимо принять возможные меры предосторожности.
- Близкие, друзья, родственники, кто-то из коллег по работе должны знать о заболевании и иметь представление, как оказать первую медицинскую помощь во время приступа эпилепсии.
- При себе необходимо иметь сведения о своем заболевании и телефон близкого родственника, которому можно позвонить в случае приступа. Их лучше нанести на специальный медицинский браслет или кулон.
- Если вы больны эпилепсией и есть вероятность приступа, нельзя водить машину, работать в профессиях, связанных с потенциальным риском (высота, открытое пламя, электрический ток), заниматься некоторыми видами спорта.
- Важно понимать, что человек, страдающий от эпилепсии, может вести нормальный образ жизни, работать, учиться и путешествовать, лишь с небольшими ограничениями.
Как лечат эпилепсию
Эпилептический припадок выглядит достаточно страшно, но при должном лечении можно снизить их частоту или даже полностью избавиться от них.
На сегодняшний день есть несколько способов облегчить жизнь страдающих от эпилепсии. Если лечение проходит правильно и больной соблюдает рекомендации врачей, припадки сходят на нет.
При точном определении доли мозга, в которой присутствует патология появляется возможность медикаментозно снизить в ней электрическую активность. Конечно, при больших объемах лекарств и комплексном подходе бывают определенные побочные эффекты, но их можно нивелировать.
К сожалению, есть и особая категория эпилептиков, для которых приходится делать выбор – пить лекарства с риском для здоровья или ожидать припадка без них – это беременные и кормящие матери. Для предотвращения припадков им требуется постоянный врачебный надзор и курс лечения эпилепсии согласованными лекарствами.
Есть и более радикальный путь – хирургическое вмешательство и удаление пораженного участка тканей. Но это слишком рискованно и разрешение на такую операцию получить непросто, да и делать ее возьмется не каждый нейрохирург.
Лечение эпилепсии – это серьезная и тяжелая задача, принципы которой остаются неизменными на протяжении уже многих лет: ранее начало, индивидуальный подход, непрерывность и длительность терапии. Целью лечения при эпилепсии является не приступ и даже не болезнь, а улучшение качества жизни человека.
Нельзя добиваться устранения припадков “любой ценой”, так как побочные эффекты от антиэпилептических препаратов (АЭП) могут в разы превышать пользу от их назначения.
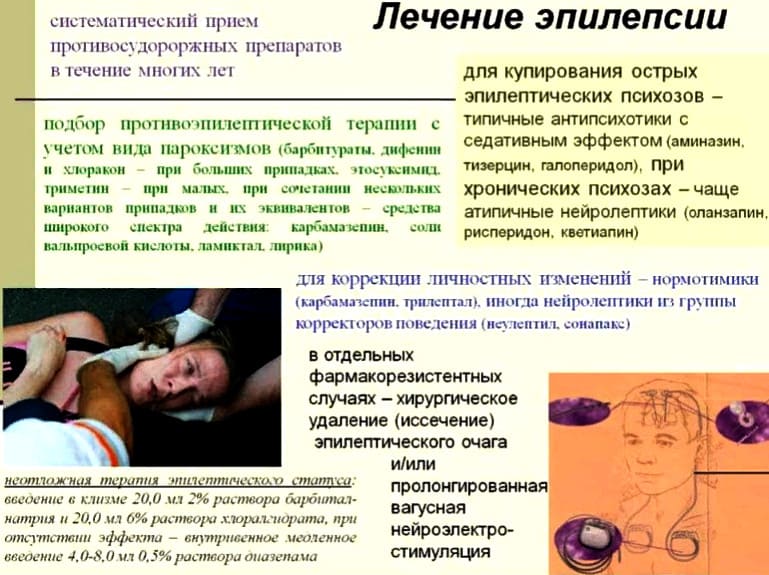
Основной метод лечения эпилепсии, как у взрослых, так и у детей – это консервативная терапия путем регулярного приема специальных антиконвульсивных препаратов. Сегодня известно и применяется в практике не один десяток таких медикаментов. Все они относятся к сильнодействующим лекарствам и отпускаются строго по рецепту. Каждый из них имеет свои противопоказания и побочный эффекты, обязательно учитывающихся при составлении лечебной программы.
Видео-передача о лечении эпилепсии:
Часто для контроля над заболеванием приходится назначать не один, а несколько АЭП, что требует тщательного подбора дозы, и осторожности в поведении больного, потому что противоэпилептические препараты имеют высокую способность к различным лекарственным взаимодействиям и спонтанным передозировкам.
Потому все пациенты с данным заболеванием нуждаются в регулярном лекарственном мониторинге количества действующего вещества в крови, а также другим методам исследования для раннего выявления побочных действий.
Когда противопоказано консервативное лечение или оно безрезультатно, применяется хирургические методики лечения эпилепсии.
Показания для консервативного лечения эпилепсии
Рассмотрим основные принципы, по которым врачи назначают постоянную антиэпилептическую терапию, и варианты, когда антиконвульсанты не назначаются.
Итак, не требуется назначение специфической фармакотерапии после первого эпилептического припадка в случае:
- если больной детского возраста и у него отсутствуют факторы риска дальнейшего развития и прогрессирования эпилепсии;
- если припадок случился у беременной женщины, при этом беременность неосложненная и нет факторов риска повторения приступа;
- если припадок является симптоматическим на фоне какого-то другого острого заболевания;
- если припадок развился в связи с длительным отсутствием сна.
Ситуации, когда назначение специфической противоэпилептической терапии после первого припадка обязательно:
- дебют болезни с эпилептического статуса;
- если врач уверен, что у пациента началась идиопатическая, а не симптоматическая, генерализированная форма эпилепсии;
- если у человека присутствует неврологическое заболевание, вызывающее припадки;
- если по результатам ЭЭГ регистрируется эпилептическая активность головного мозга;
- в анамнезе присутствует родовая травма или другая органическая патология мозга;
- если в семье уже присутствуют случаи эпилепсии;
- если присутствуют специфические эпилептические изменения психики.
Постоянная терапия при эпилепсии может назначаться уже после первого припадка, если врач уверен в диагнозе.
Принципы фармакотерапии эпилепсии
Выбор медикаментов при лечении, его дозы, режим приема зависят от следующих факторов:
- тип эпилептических припадков;
- возраст и пол больного;
- наличие сопутствующих заболеваний;
- социальные и экономические условия жизни человека и возможности;
- индивидуальные особенности;
- наличие противопоказаний к тому или иному медикаменту.
Лечение эпилептических припадков всегда начинают с монотерапии (используют 1 медикамент), при этом используют препараты из группы выбора в зависимости от типа припадков.
Эффективность данного лечения оценивают после 3 месяцев регулярного приема. Только по прошествии указанного времени можно делать заключение об результативности выбранного лекарства, а также проводить коррекцию терапии.
Если делать это раньше, можно вызвать развитие фармакорезистентности.
Если после 3 месяцев регулярного приема эффективность лекарства маленькая, то назначают другое лекарство из группы выбора тоже в качестве монотерапии.
Если после 3 месяцев лечения и приема другого противоэпилептического средства припадки сохраняются, то назначают комбинированную терапию 2 противоэпилептическими средствами. При неэффективности такой комбинации продолжают поиск лекарств, устраняющих припадки. При этом включают альтернативную группу препаратов. Если все варианты лечения перепробованы, то назначают одновременно 3 АЭП. Применение более 3 лекарств не используется, так как считается нецелесообразным и опасным для пациента.
Выбор противосудорожных препаратов для лечения эпилепсии
Если обратиться к статистическим данным, то 20-30% пациентов с эпилепсией, несмотря на адекватный подбор медикаментозного лечения, остаются нечувствительными к консервативному лечению, что требует применения более радикальных методик, например, хирургического лечения.
Лечение эпилепсии должно быть длительным, последовательным и непрерывным, чтобы добиться успеха. Пациенты должны соблюдать дозировку препаратов и кратность их приема. Нельзя пропускать прием лекарства, даже если припадков не было уже достаточно давно. Ведь любое нарушение в режиме приема препаратов может привести к вторичной нечувствительности больного к фармакологическому лечению и прогрессированию болезни.
Медикаментозное лечение преследует цели:
- Избавить пациента от болевых ощущений в период приступа.
- Предупредить развитие новых припадков.
- Уменьшить частоту эпиприпадков, если добиться их полного прекращения невозможно.
- Уменьшить длительность приступов.
- Свести к минимуму риск развития побочных эффектов терапии.
- Обеспечить безопасность окружающих.
Основные противоэпилептические препараты
Рассмотрим противоэпилептические препараты первой линии.
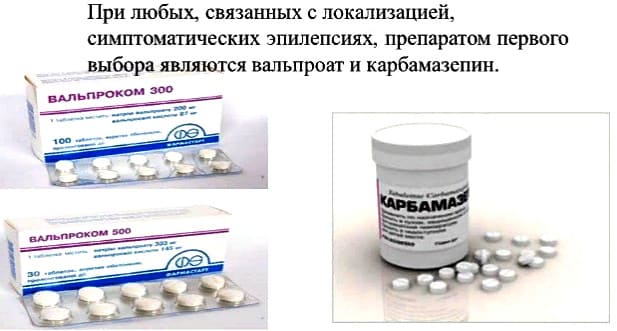
Карбамазепин (Финлепсин)
Данный препарат является выбором в случае парциальных припадках при любой форме эпилепсии. Нельзя применять его при абсансах и миоклонических судорогах. Помимо противосудорожных способностей имеет психотропное действие. Доза у взрослых составляет 500-1600 мг в сутки в 2-3 раза приема.
Частые побочные явления карбамазепина:
- сонливость, нарушение равновесия, головокружение, двоение в глазах, головная боль;
- кожная сыпь;
- снижение количества форменных элементов крови;
- нарушение концентрации половых и тиреоидных гормонов.
Лечение карбамазепином требует регулярного мониторирования концентрации лекарства в крови.
Финлепсин ретард – карбамазепин пролонгированного действия, который можно принимать не 3 раза в день, а один.
Вальпроат
Для лечения эпилепсии применяется натриевая (Депакин, Конвулекс, Апилепсин) и калиевая соль (Конвульсофин) вальпроевой кислоты. Лекарства из данной группы – выбор при идиопатической форме заболевания в случае абсансов и миоклонических судорог, но их также применяют и при парциальных припадках.
Мониторирование концентрации вальпроатов в крови не обязательно, так как побочные действия дозозависимы. Суточная доза для взрослых составляет 20-40 мг на килограмм, у детей – 60 мг на килограмм. Лекарства из данной группы способствуют увеличению концентрации в крови других АЭП, что необходимо учитывать при комбинированной терапии.
Частые побочные эффекты при лечения:
- токсическое влияние на печень;
- понижение свертываемости крови, что увеличивает риск кровотечения;
- при высоких дозах возникает сонливость, дрожание конечностей, головокружение, головная боль, тошнота, облысение, нарушение равновесия;
- увеличение массы тела;
- диспепсические явления.
Фенитоин (Дифенин)
Средство выбора при тонико-клонических судорогах, тонических и парциальных эпиприпадках. Противопоказано лекарство при абсансах. Лечение фенитоином требует постоянного лекарственного мониторинга, так как легко наступают передозировки, причем они не зависят от дозы.
Доза для детей 5-12 мкг на килограмм в сутки. Препарат значительно снижает концентрацию в крови карбамазепина, потому их комбинация нерациональная.
Частые побочные действия:
- ритмическое подергивание глазных яблок;
- сонливость, боль головы, синдром вертиго;
- при длительном применении вызывает токсическое повреждение мозжечка;
- повышенный рост волос;
- огрубение черт лица;
- гиперпластические явления десен.
Ламотриджин
Препарат применяют при всех видах, как парциальных, так и генерализированных припадках. Препарат назначают в минимальных дозах на ночь. Для детей 5-12,5, для взрослых – 25 мг. Дозу повышают каждые 2 недели, постепенно доводя до терапевтической. Лечение не требует лекарственного мониторинга, так как все эффекты дозозависимы.
Среди возможных побочных эффектов стоит отметить самое частое – сыпь, прогрессирующая и осложненная синдромом Стивена-Джонсона (опасное для жизни состояние).
Ламотриджин – лекарственное средство, назначаемое при любом типе эпилепсии.
Среди препаратов альтернативной группы можно отметить:
- клоназепам;
- клобазам;
- фенобарбитал;
- этосуксимид;
- габапентин;
- топирамат.
В каждом случае выбор препарата, его дозу, режим приема, необходимость комбинации делает специалист. От пациента требуется строго не нарушать режима терапии.
Этапы противоэпилептического лечения
Различают 3 этапа лечения эпилепсии у взрослых и детей.
Подбор препарата и режима дозировки
Заключается в адекватном подборе препарата или препаратов для лечения различных видов припадков с учетом индивидуальных особенностей пациента и возраста. Нужно учитывать дозы для детей, взрослых и пожилых.
К сожалению, в 20-30% не удается подобрать терапии, контролирующей протекание заболевания. Тогда говорят об первично резистентной форме эпилепсии. Если эффективность медикаментов снизилась после их первичного хорошего результата вследствие несоблюдения эпилептиком режима дозирования, то речь идет о вторичной резистентности.
Поддержка ремиссии
Это очень важный этап в лечении эпилепсии, который часто тяжело соблюдать. Отсутствие приступов в течение 2-3 лет вводит пациента, его семью, а иногда и врача в заблуждение. Дозы препаратов снижаются или они отменяются вообще. Но это вовсе не означает, что болезнь отступила, при нарушении дозировки лекарств, приступы развиваются вновь.
Отмена постоянного лечения при эпилепсии проводится постепенно после 3 лет отсутствия припадков.
Постепенная отмена АЭП
Как правило, начало отмены лечения при эпилепсии начинают спустя 3 года стойкой ремиссии. У детей, находящихся в периоде полового созревания, отменять лекарственную терапию не следует даже после ремиссии на протяжении 3 лет, так как этот период сам по себе характеризуется повышенной эпилептической готовностью. Дозы лекарств отменяют постепенно. Если пациент принимал несколько препаратов, то их отменяют поочередно.
Риск рецидивов возникает в 15-25% случаев после отмены на протяжении 5 лет.
Хирургическое лечение эпилепсии
К хирургическому лечению прибегают в случае:
- резистентности эпилепсии к фармакотерапии, когда многочисленные припадки значительно ухудшают качество жизни человека;
- когда лечение медикаментами эффективно, но пациент не в состоянии переносить побочные действия от терапии;
- когда по результатам дополнительного исследования доказано, что приступы возникают в небольших и четко ограниченных участках головного мозга, которые можно удалить.
Не применяют хирургическое лечение при первичных генерализированных эпиприпадках с потерей сознания.
Видео-передача о хирургическом лечении эпилепсии:
Для устранения припадков применяют нейрохирургическое удаление патологического очага в головном мозге. Это особенно эффективно тогда, когда симптомы эпилепсии вызваны кистой или опухолью мозга. Также применяют различные варианты резекции – лобэктомия, гиппокампэктомия, каллозотомия, гемисферотомия. Это очень тяжелые и инвалидизирующие вмешательства, применяемые только в крайних случаях, например, при такой форме эпилепсии, как энцефалит Расмуссена.